Notícias
Divulgação Científica
Comunicado NEDResp – Tratamento não Invasivo da Insuficiência Respiratória Aguda em doentes com COVID-19

O NEDResp emitiu um comunicado com o título TRATAMENTO NÃO INVASIVO DA INSUFICIÊNCIA RESPIRATÓRIA AGUDA EM DOENTES COM COVID-19.
O mesmo poderá ser lido neste email, ou consultado no PDF através do link:https://www.spmi.pt/wp-content/uploads/2020/03/NEDResp-tratamento-nI-de-IRespA-em-dontes-covid-19-1.pdf
1.DEFINIÇÃO DE INSUFICIÊNCIA RESPIRATÓRIA AGUDA
O atraso no início do tratamento do doente com IRespA está relacionado com o aumento da mortalidade. Por isso todos os doentes com IRespA provável devem ser identificados precocemente e rapidamente orientados para confirmação do diagnóstico e início do tratamento adequado.
Têm diagnóstico de IRespA provável os doentes com:
- Dispneia Aguda (início ≤ 1 semana) e/ou alteração da consciência e/ou Frequência Respiratória superior a 20cpm e/ou Sinais de Dificuldade Respiratória (contração de músculos acessórios na inspiração; tiragem; respiração paradoxal) e/ou SpO2
Têm diagnóstico de IRespA confirmada os doentes com pelo menos uma das cinco variáveis anteriores mais:
- Hipoxemia devida a aumento do gradiente alvéolo-arterial de oxigénio (com PaO2/FiO2 e/ou Hipercápnia e Acidemia (PaCO2 > 45mmHg e pH
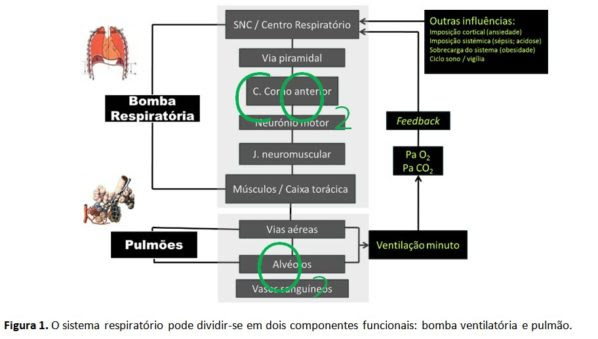
A IRespA pode ocorrer na sequência de anomalia de qualquer um dos componentes do sistema respiratório (fig.1). Uma alteração de componentes da bomba respiratória ou uma sobrecarga ventilatória que ultrapasse a capacidade de reserva funcional da bomba levam a hipoventilação alveolar, provocando hipercapnia. Uma alteração dos componentes do pulmão, sobretudo dos alvéolos, pode provocar hipoxemia. A IRespA divide-se em:
IRespA hipercápnica se PaCO2 > 45 mmHg e pH e
IRespA hipoxémica se PaO2 /FiO2 e PaCO2 ≤ 45mmHg com o doente a respirar ar.
2.TRATAMENTO DA INSUFICIÊNCIA RESPIRATÓRIA AGUDA
A IRespA é um estado fisiopatológico derivado da instalação e progressão de múltiplas doenças, que tem diferenças que podem ser significativas em doenças diferentes e em doentes diferentes com as mesmas situações clínicas. O sucesso do tratamento da IRespA depende de:
- Reconhecimento precoce e início precoce do tratamento de suporte e da causa [1],
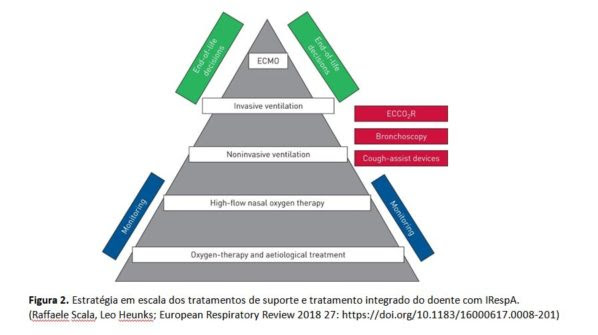
- Escolha do tratamento de suporte adequado à sua fisiopatologia, estadio clínico e progressão; obriga a monitorização contínua exigente,
- Progressão do tratamento de suporte no timing certo (fig.2); obriga a reavaliação frequente,
- Evitar activamente e na medida do possível os efeitos secundários dos tratamentos utilizados (oxigénio; entubação traqueal; ventilação por pressão positiva).
3. TRATAMENTO DA INSUFICIÊNCIA RESPIRATÓRIA AGUDA POR COVID-19
O reconhecimento precoce da IRespA e o início precoce do seu tratamento parece melhorar o prognóstico dos doentes.[2] Ainda que muito provavelmente existam diferenças clínicas e fisiológicas, os principais mecanismos subjacentes à perturbação das trocas alveolocapilares na pneumonia por SARS-CoV-2 são a alteração da relação ventilação/perfusão e/ou shunt.[3] Quando existe shunt significativo a hipoxemia não se consegue resolver apenas com oxigénio suplementar, sendo necessário evoluir para oxigenoterapia nasal de alto fluxo (ONAF) ou ventilação por pressão positiva (VPP): ventilação não invasiva (VnI) ou ventilação mecânica invasiva (VMI). A utilização de ONAF, a VnI e a entubação traqueal nestes doentes comportam risco significativo de transmissão da infecção aos elementos das equipas clínicas e disseminação da doença nos serviços e nas instituições hospitalares e têm que ser realizadas com observação de todas as medidas adequadas para o evitarem.[4] Recomenda-se uma estratégia de fluidoterapia conservadora com balanço hídrico nulo ou ligeiramente negativo.[5]
O tratamento de doentes com covid-19 e IRespA é uma novidade e obriga a uma postura muito crítica e vigilante. Os doentes que desenvolvem ARDS agravam rapidamente a dispneia e a hipoxemia 1 a 2 semanas após o início dos sintomas, têm febre mais elevada, são mais velhos, têm comorbilidades (HTA; diabetes mellitus; insuficiência cardíaca; doença renal crónica; DPOC) e apresentam neutrofilia, linfopenia, d-dímeros e DHL elevados.[6] Os dados disponíveis até à data sobre IRespA grave em doentes com covid-19, ainda não consolidados, parecem apontar para uma hipoxemia grave, dependente de inibição da vasoconstrição hipóxica e com compliance pulmonar elevada, um padrão de comportamento pulmonar diferente do que conhecemos no ARDS. Nestes casos a TC mostra que não existem áreas de pulmão para recrutar e presença de shunt de 50%. PEEP e prone position servem apenas para ajustar a perfusão e melhorar a relação ventilação/perfusão; PEEP elevada não tem efeito terapêutico nestes casos e agrava a situação hemodinâmica. Tem sido verificado nos doentes italianos que os casos que apresentam redução da compliance pulmonar são os que realizaram VnI num primeiro tempo, sugerindo que o atraso no início da VMI pode agravar a lesão pulmonar.[7] Nos doentes sem insuficiência respiratória restritiva crónica, sem antecedentes de DPOC e sem insuficiência cardíaca descompensada que agravam com oxigenoterapia ou ONAF, deve ser ponderado início precoce de VMI com PEEP moderada e prone position para ajustar a perfusão, volume corrente ≤ 6mL/Kg e pressão de plateau 2O(). Podem realizar um trial de VNI em UCI mas, se o doente apresentar volumes correntes elevados ou não apresentar melhoria clínica significativa em 1 a 2 horas, deve passar de imediato a VMI.
OXIGENOTERAPIA
Para objectivos de SpO2 92 – 96% (88 – 92% se hipercapnia crónica) e frequência respiratória ≤ 20cpm sem sinais de esforço respiratório aumentado.
Dispositivos recomendados: Cânulas/aletas nasais com débitos não superiores a 5L/minuto; Máscara com reservatório.
Não usar humidificador de oxigénio.
Colocar sempre máscara cirúrgica no doente.
A todos os elementos da equipa clínica que tratam ou interagem com doentes com covid-19 devem ser asseguradas as medidas de protecção individuais recomendadas pela OMS, pelo ECDC e pela DGS.
OXIGÉNIO NASAL DE ALTO FLUXO
A ONAF pode ser utilizada em doentes com covid-19 seleccionados, preferencialmente em UCI e sempre após avaliação por médico sénior de UCI, com o objectivo de evitar entubação traqueal embora não exista evidência da sua eficácia nesta doença.
Os objectivos a cumprir são de SpO2 92 – 96% (88 – 92% se hipercapnia crónica) e frequência respiratória ≤ 20cpm sem sinais de esforço respiratório aumentado. Se estes ojectivos não forem atingidos em 1 a 2 horas deve iniciar-se de imediato VMI. O atraso do início da VMI agrava o prognóstico.
Os doentes com covid-19 em tratamento com ONAF devem ser colocados em isolamento aéreo (quarto de pressão negativa sempre que possível). Colocar sempre máscara cirúrgica no doente.
A todos os elementos da equipa clínica que tratam ou interagem com doentes com covid-19 devem ser asseguradas as medidas de protecção individuais recomendadas pela OMS, pelo ECDC e pela DGS.
VENTILAÇÃO NÃO INVASIVA POR PRESSÃO POSITIVA
A VnI (CPAP de 8-10cmH2O ou BiPAP com pressão de suporte de 12 a 20cmH2O) pode ser utilizada em doentes com covid-19 seleccionados, preferencialmente em UCI e sempre após avaliação por médico sénior de UCI, com o objectivo de evitar entubação traqueal, embora não exista evidência da sua eficácia nesta doença e se suspeite que possa agravar a lesão pulmonar se utilizada incorrectamente.
As interfaces recomendadas são as máscaras oronasais ou faciais totais não ventiladas e sem válvula de segurança, ou o helmet. Devem ser preferidos circuitos de ramo duplo ou, quando tal não seja possível, deve ser colocado um filtro HEPA (high efficiency particulate arrestance) ou equivalente entre a máscara e a porta expiratória e outro entre o circuito e o ventilador.
Os objectivos a cumprir são de SpO2 92 – 96% (88 – 92% se hipercapnia crónica) e frequência respiratória ≤ 20cpm sem sinais de esforço respiratório aumentado, com volume corrente 2O. Se estes ojectivos não forem atingidos em 1 a 2 horas deve iniciar-se de imediato VMI. O atraso do início da VMI agrava o prognóstico.
Os doentes com covid-19 em tratamento com VnI devem ser colocados em isolamento aéreo (quarto de pressão negativa sempre que possível). Colocar sempre máscara cirúrgica no doente, sobre a interface (excepto no caso de interface ser o helmet).
A todos os elementos da equipa clínica que tratam ou interagem com doentes com covid-19 devem ser asseguradas as medidas de protecção individuais recomendadas pela OMS, pelo ECDC e pela DGS.
BIBLIOGRAFIA
[1] Scala R, Heunks L. Highlights in acute respiratory failure; European Respiratory Review 2018 27: https://doi.org/10.1183/16000617.0008-201
[2] Sun Q, Qiu H, Huang M, Yang Y. Lower mortality of COVID-19 by early recognition and intervention: experience from Jiangsu Province. Annals of Intensive Care. 10: 33. PMID 32189136 DOI: 1186/s13613-020-00650-2
[3] Yang X, Yu Y, Xu J, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med 2020; published online Feb 24. https://doi.org/ 10.1016/S2213-2600(20)30079-5
[4] Prevenção e Controlo de Infeção por SARS-CoV-2 (COVID-19): Equipamentos de Proteção Individual (EPI). Norma 007/2020 da DGS em 29-3-2020. https://www.dgs.pt/directrizes-da-dgs/normas-e-circulares-normativas/norma-n-0072020-de-29032020-pdf.aspx
[5] Rhodes A, Evans LE, Alhazzani W, et al. Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016. Intensive Care Med 2017;43:304-77
[6] Wu C, Chen X, Cai Y, Xia J, Zhou X, Xu S et al. Risk Factors Associated With Acute Respiratory Distress Syndrome and Death in Patients With Coronavirus Disease 2019 Pneumonia in Wuhan, China. JAMA Internal Medicine. 2020;X(X):1-10
[7] Brochard L, Slutsky A, Pesenti A. Mechanical ventilation to minimize progression of lung injury in acute respiratory failure. Am J Respir Crit Care Med 2017; 195: 438–442
Outros artigos em Divulgação Científica:

Prémio Nacional de Medicina Interna 2024
Decorre até ao final de Dezembro o prazo para apresentação de candidaturas para atribuição do Prémio Nacional de Medicina Interna 2024. Pretende-se distinguir uma personalidade ímpar da Medicina Interna, reconhecida pelos seus pares, se possível ainda em pleno exercício da especialidade.

24º Congresso do NEDVC – Abstracts até 15 de Outubro
O 24º Congresso do Núcleo de Estudos da Doença Vascular Cerebral realiza-se nos dias 24 e 25 de Novembro de 2023, no Hotel Crowne Plaza Porto. ESTÃO ABERTAS AS INSCRIÇÕES E A SUBMISSÃO DE ABSTRACTS

5ª Reunião Núcleo de Estudos de Prevenção e Risco Vascular – Inscreva-se!
O Núcleo de Estudos de Prevenção e Risco Vascular irá realizar a sua 5ª Reunião Anual, no dia 1 de dezembro de 2023, no Hotel MH Atlântico, em Peniche. Local: Hotel MH Atlântico, Peniche | Data: 1 de dezembro de 2023 | Curso Pré-Reunião: Curso HTA Secundária | Data: Dia 30 de Novembro | Data limite para envio de abstracts: 30 de Outubro de 2023

Curso de Tromboembolismo Venoso e Ecodoppler Venoso dos Membros Inferiores – Inscrições Abertas
O Curso de Tromboembolismo Venoso e Ecodoppler Venoso dos Membros Inferiores realiza-se em formato b-learning, com 1 sessão síncrona online no dia 21 de Outubro e em formato presencial no dia 27 de Outubro de 2023, no Porto. As inscrições estão abertas













